radiothérapie guidée de l’image. Impact clinique
Impact clinique de la radiothérapie guidée de l’image
p. Romero, E. Villafranca, M. Rico, A. Manrola, M. Vila, M. A. Domínguez
Service d’oncologie de radiothérapie. Hôpital Navarra. Pampelune.
Direction pour la correspondance
Résumé
La radiothérapie guidée de l’image (RTGI) est un concept qui englobe le moyen le plus moderne d’administrer le traitement de la radiothérapie. L’objectif est de Maximiser la dose déposée en volume à traiter (cible), minimisant la dose chez les organes sains.
Ce ne serait pas possible sans développement et logiciel technologique continu, en particulier dans les domaines suivants: registre des images déformables, replanifier de nouveaux traitements, image en temps réel et calcul de la dose accumulée.
L’impact clinique est évident, mais on parle peu d’incidence sur la réorganisation des services d’oncologie radiothérapeutiques. Le RTGI suppose une formation de toute l’équipe impliquée, avec une période d’apprentissage et de démarrage. Avec l’expérience acquise, le temps consacré à chaque patient (à toutes les étapes de son traitement: simulation, planification, démarrage, systèmes de vérification de positionnement, corrections en ligne, hors ligne, replanning, contrôles cliniques périodiques), il est grand Plus haut que celui qu’il est nécessaire dans la radiothérapie conventionnelle, quelles nouvelles responsabilités et rôles apparaissent.
Mots-clés: image de radiothérapie guidée. Radiothérapie adaptative. Cancer de la prostate. Faisceau de cône ct. Trust.
Résumé
La radiothérapie guidée de l’image (IGR) est un concept qui englobe le moyen le plus moderne d’administrer le traitement de la radiothérapie. L’objectif est de maximiser la dose déposée dans le volume cible, minimisant ainsi la dose chez les organes sains.
Ce ne serait pas possible sans le développement continu de la technologie et des logiciels, surtout dans les domaines suivants: enregistrement de l’image déformable, replanning de nouveaux traitements, image en temps réel et calcul de la dose accumulée.
tandis que l’impact clinique est évident, on dit que peu de choses sur l’impact sur la réorganisation des services d’oncologie de radiothérapie. IGR suppose former tous les membres de l’équipe Indold, avec une période de formation et de début. Avec l’expérience acquise, le temps consacré à chaque patient (dans toutes les étapes du traitement: simulation, planification, départ, systèmes de vérification de la position, en ligne, des corrections hors ligne, la replanification, les contrôles cliniques périodiques) est beaucoup plus élevé que cela Requis dans la radiothérapie conventionnelle, qui donne lieu à de nouvelles responsabilités et de rôles.
mots clés. Radiothérapie guidée de l’image. Radiothérapie adaptative. Cancer de la prostate. Faisceau de cône ct. Fiduciaux.
Introduction
La radiothérapie est l’une des principales modalités thérapeutiques qui existent contre le cancer. De manière très simple, le processus de planification du traitement radiothérapeutique est de délimiter le volume de la tumeur (cible), appelé GTV (volume de traitement brut), CTV (volume cible clinique) et organes de risque (ICRU 62).
Dans le processus de planification et d’administration du traitement radiothérapeutique, il existe des incertitudes systématiques et aléatoires. Les premières sont dues à des erreurs dans la planification et la simulation (positionnement différent du patient lors de l’acquisition d’images pour planifier le traitement et le positionnement du traitement). Ces erreurs systématiques seront répétées tout au long du traitement. Les erreurs aléatoires apparaissent par des écarts quotidiens en plaçant le patient, en raison de changements anatomiques de la morphologie tumorale ou du mouvement interne présenté par certains organes (par exemple, le poumon avec des mouvements respiratoires). Les erreurs aléatoires sont produites à l’époque et lors de l’administration du traitement.
Ces incertitudes sont responsables de l’existence de PTV1 (PTV: planification de la cible de planification), qui est la marge de sécurité adéquate qui doit être la cible Pour s’assurer qu’il reçoive la dose prescrite.
dans la radiothérapie conventionnelle, la vérification de positionnement est faite avec des images de mégavoltage plates basées sur des références osseuses, sans visualiser les tissus mous (cible et / ou raion), augmentant ainsi les incertitudes . C’est pourquoi les PTV entrent en conflit avec l’amie, limitant ainsi la dose d’escalade.
Le RTGI suppose une avance de précision et d’amélioration de la capacité de l’oncologiste radio -ique à augmenter la dose de manière sûre et efficace. Aide à localiser et à concentrer la cible avec une vitesse et une précision adéquates, permettant de modifier avec précision et d’adapter le traitement quotidiennement2.3.
systèmes d’image guidée
en raison de changements anatomiques qui font l’expérience de la Cible, il est nécessaire d’obtenir des images garantissant la précision du traitement.Ces images peuvent être:
– Images 3D plates: Portail électronique Imagerie de mégavoltage ou de kilovoltage (KV) pour afficher les marqueurs de radiopaque.
– images volumétriques: échographie, tomographie calculée.
– images 4D (obtenir des informations anatomiques en référence aux modifications produites par respiration) en temps réel, dans la salle de traitement, est le fondement de la RTGI.
Lorsque vous recevez une image, vous devez le comparer avec la référence (il s’agit généralement d’une image plate radiographique KV, équivalente à la reconstruction numérique radiographique (RDR ), généré dans le planificateur de la simulation TC. Cette image de référence ou les images de la simulation TC sont celles utilisées pour comparer et vérifier le positionnement du patient ou la cible au moment du traitement radiothérapeutique administratif. Si vous comparez juste à la temps tu le fais et auparavant Pour commencer le traitement, il s’appelle la vérification en ligne. Les modifications apportées à ce moment-là, correctes erreurs systématiques et aléatoires, par conséquent, le jour des changements de démarrage et de phase, la vérification en ligne est toujours effectuée. Les protocoles de correction en ligne nécessitent la présence de la radiothérapie oncologue, qui décide de la modification et détermine le moment et le nombre de chèques en ligne. Si la vérification de l’image est effectuée une fois que le traitement est administré, il est appelé la vérification de la ligne. Ce type de vérification corrige les erreurs systématiques estimées au cours de la phase initiale du traitement dans les phases suivantes. Les protocoles hors ligne sont les plus utilisés, le niveau d’action dit de brillance (SAL) et aucun niveau d’action (NAL).
La comparaison de ces images est fondamentale et ne peut pas avoir à exécuter de déplacement ; L’autre extrémité doit remplir le traitement par des changements importants de la géométrie de la cible5, ou de la circulation quotidienne de celui-ci. La possibilité de mesurer et de gérer ces erreurs dépendra du système RTGI utilisé. Vous trouverez ci-dessous décrit les principaux systèmes d’image guidée:
1. Les marqueurs de Riophac (fiducial) de différents matériaux (or, argent), dimensions (2 mm-10 mm) et formes (sphères, graines cylindriques) (Fig. 1), implanté dans des tissus mous permettent la cible directement. La principale application clinique est le traitement de la tumorie de la prostate4, également au pancréas et au poumon. Ils sont facilement identifiés dans une image radiographique plate, facilitant la décision de corriger le positionnement et la rapidité de la ligne dans l’obtention de l’image. Le principal problème est qu’ils peuvent migrer et l’absence d’informations sur les déformations possibles des tissus qui maintiennent la tumeur ou la barre à proximité.

2. Ultrason Les images volumétriques sont obtenues. Sa principale application clinique est dans la tumeur de la prostate. Cela présente son innovation comme une visualisation de sécurité et de visualisation facile de la prostate. Les inconvénients sont: il fournit des images différentes de celles du TC du simulateur, une variabilité interobserver importante et la modification possible de la morphologie de la prostate avec la pression de la prostate.
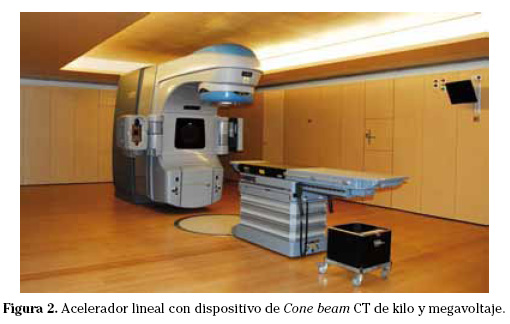
3. Tomographie calculée de faisceau de cône (CBCT) (Fig. 2). Il permet d’obtenir des images de tomographie axiale dans la salle de traitement, facilitant la comparaison avec les images de la simulation TC. Il se compose d’un équipement de faisceau conique (cas de cône) monté sur la ligne de l’accélérateur linéaire, qui obtient des images volumétriques en une seule rotation du tube à rayons X et détecteur. Son problème principal est le long moment de l’acquisition des images (environ une minute) et que la respiration pulmonaire artefacte beaucoup d’images, en particulier celles du thorax et de l’abdomen.
4. Dans l’étude: systèmes guidés par la fluoroscopie, la tomosynthèse et les systèmes électromagnétiques. Très intéressant l’avenir de l’intégration de l’imagerie par résonance magnétique en traitement radiothérapable5.
Applications cliniques
Comparaison de l’erreur résiduelle (la déviation qui reste après la correction de la position de la position prévue) avec chacun Système d’image guidée dans les tumeurs de la prostate6, la moindre erreur résiduelle génère (environ 2 mm) est l’image quotidienne avec CBCT avec référence de tissu mou et CBCT avec fiducial. Dans le cas de la tumorie pulmonaire7, les mouvements respiratoires compliquent les images. L’erreur résiduelle, avec un schéma hypofratatralique et un cadre corporel d’immobilisation, est un immobilisateur qui fournit un système de pression abdominale pour diminuer le déplacement en raison du mouvement respiratoire (figure 3) et des images quotidiennes de CBCT en référence de la tumeur. Des erreurs de 3 mm sont obtenues (moyenne de la position de la tumeur par rapport à la respiration).Dans les tumeurs de tête et de cou, l’erreur résiduelle, à l’aide d’images radiographiques, vient > 5 mm chez 10% des patients si elles sont effectuées quotidiennement, d’autre part, si elles sont effectuées chaque semaine, Cette erreur est objective sur 33% des patients. Dans ce type de tumeurs, la replanification9 est importante, car la taille de la tumeur (moyenne de 69%) est une diminution de la tumeur (moyenne de 69%), la taille des glandes parotides (28%) et les ganglions lymphatiques, déplaçant le positionnement d’organes sains à Zones de dose élevées. Cela acquiert plus d’importance si possible, lorsque la technique de radiothérapie intensité modulée est utilisée.

Lorsque vous combinez RTGI et l’intensité modulée de la radiothérapie, le Des outils sont nécessaires pour administrer des doses / fractions élevées, la soi-disant hypofraction, raccourcissant ainsi le temps de traitement et garantissant un traitement efficace et sûr. Les protocoles de vérification en ligne sont essentiels dans ce type de traitements. Il y a des études cliniques10 en cours en attente de résultats définitifs. Les applications cliniques les plus étudiées sont des lésions parasques11, de la tumeur pulmonaire12 et de la tumeur intrahépatique13. Dans les lésions parasites, l’erreur résiduelle entre les images KV plates est comparée à celles du CBCT, étant respectivement de 2,3 mm et 1,5 mm respectivement. Avec le CBCT, les rotations sont mieux détectées, même avec des immobilisants dans « berceau » de patients. Dans le cas des lésions intrahépatiques, on observe également un avantage dans l’erreur résiduelle de l’image volumétrique avec le CBCT par rapport à l’image plate, améliorant ainsi la dose dans les structures vasculaires et les conduits intrahépatiques sains. Le contrôle de la qualité de ces équipements doit être exhaustif, y compris des tolérances et une périodicité14.
considérations générales
La précision du positionnement de la cible est influencée par le système d’image guidée et le protocole de correction. Avec la RTGI, des conditions sont données pour planifier les traitements avec un indice de conformation élevé et atteindre avec une grande précision l’emplacement de la cible et de la délimitation des volumes d’intérêt.
Pour modifier la pratique clinique, comment réduire La taille du PTV, augmente la dose totale ou établir des traitements hypofrataxaux, nous devons identifier et contrôler les incertitudes et assurer sa reproductibilité pendant le traitement. La qualité des images obtenues avec les différents systèmes IGRT sont essentielles pour établir des corrections de positionnement et adapter le traitement initialement prévu à des modifications quotidiennes.
Tout commentaire ne serait pas possible sans l’équipement formé par: radiothérapeutique , radiophysiques, dosimétristes oncologues, radiothérapie et techniciens infirmiers.
La réorganisation du service d’oncologie radiothérapeutique est strictement nécessaire au démarrage de RTGI. Les temps nécessaires à l’ensemble du processus de traitement de la radiothérapie (simulation, planification, protocoles de correction sur la ligne et hors ligne, la replanification, le contrôle périodique des patients) sont supérieurs à ceux de la radiothérapie conventionnelle. Nouveaux rôles et nouvelles responsabilités qui affectent tout le personnel impliqué dans le processus de traitement radiothérapeutique, dans leur planification, leur démarrage et leur surveillance des patients.
en raison de l’impact clinique important de la RTGI, en conjonction avec la Technique de modulation de la dose, la prestation clinique doit être confirmée, qui doit être démontrée dans les différentes études randomisées qui sont en train de présenter des résultats.
bibliographie
1. Bortfeld T, Jiang SB, Rietzel E. Effets du mouvement sur la distribution totale de la dose. Semin Radiat Oncol 2004; 14: 41-51.
2. Jaffray da. Thérapie radiothérapie guidée de l’image: du concept à la pratique. Semin Radiat Oncol 2007; 17: 243-244.
3. Shirato H, Shimuzu S, Kunieda T, Kitamura K, Van Herk M, Kagei K et al. Aspects physiques du système de suivi de la tumeur en temps réel pour la radiothérapie fermée. Int j radiat oncol biol Phys 2000; 48: 1187-1195.
4. Van der Heide A, Kotte An, Denhad H, Hofman P, JJ de Lagenijk, Van Vulnn M. Analyse de la position basée sur les marqueurs fiduciaires avec vérification de la prostate dans la radiothérapie à faisceau externe du cancer de la prostate. Radiother Oncol 2007; 82: 38-45.
5. Raymakers BW, Raijmakers AJ, Kotte An, JJ de Lagendijk. Intégration au scanner IRM avec un accélérateur de radiothérapie de 6 mV. Déposition de dose dans le champ transversal. Phys Med Biol 2004; 49: 4109-4118.
6. Serago CF, Buskirk SJ, IGEL TC, Gale AA, Serago Ne, Earle JD. Comparaison de l’imagerie de portail électronique de Megavoltaje quotidiennes Imagerie électronique ou de kilovoltage avec des graines de marqueurs à l’échographie d’une imagerie à ultrasons ou des marques de peau pour la localisation de la prostate et un positionnement de traitement dans les porteurs avec cancer de la prostate. Int J Radiat Oncol Biol Phys 2006; 65: 1585-1592.
7.Chang J, Mageras G, Yorke E, De Arruda F, Sillanpaa J, Rosenzweig Ke et al. Observation des variations interfrafitionnelles de la position de la tumeur pulmonaire à l’aide de la tomodensitométrie de la roue-convisée de la gated Respiratoire et non gagnée de Magavoltaje. Int J Radiat Oncol Biol Phys 2007; 67: 1548-1558.
8. Zeidan OA, Langen km, Meeks SL, Manon Rr, Wagner th, Willoughby TR et al. Évaluation des protocoles d’image-Guêdance dans le traitement des cancers de la tête et du cou. Int J Radiat Oncol Biol Phys 2007; 67: 670-677.
9. Kuo C, Wu Th, Chung Ts, Huang KW, Chao Ks, Su WC et al. Effet de la régression des ganglions lymphatiques agrandis sur les doses de rayonnement reçues par des glandes parotides lors de la radiothérapie modulée par intensité pour le cancer de la tête et du cou. Am J Clin Oncol 2006; 29: 600-605.
10. Carey Sampson m, Katz A, Constine Ls. La radiothérapie corporelle stéréotaactérienne pour l’oligométalisation extracranienne: l’épée a-t-elle un double bord? Semin Radiat Oncol 2006; 16: 67-76.
11. Yamada Y, Lovelock M, Bilsky MH. Thérothérapie d’intensité de l’intensité de l’image des tumeurs de la colonne vertébrale. Cour Neurol Neurosci Rep 2006; 6: 207-211.
12. Timmerman RD, Forster km, Chinsoo Cho L. Livraison par rayonnement stéréotactique extracrânie. Semin Radiat Oncol 2005; 15: 202-207.
13. Balter M, Brock KK, Litzenberg Dw, Mc Shan Dl, Lawrence Ts, dix Haken R et al. Ciblage quotidien des tumeurs intrahépatiques de radiothérapie. Int J Radiat Oncol Biol Phys 2002; 52: 266-271.
14. Bissonnenette JP. Assurance qualité des technologies de guidage d’image. Semon Radiat Oncol 2007; 17; 278-286.