Introduzione
L’aumento della prevalenza delle malattie croniche a causa dell’invecchiamento sta determinando un cambiamento nell’organizzazione dei servizi sanitari1-3. L’assistente integrazione è un nuovo approccio finalizzato a correggere la frammentazione dei sistemi sanitari tradizionali4-6. Questi nuovi modelli organizzativi sono stati applicati con assiduità nei programmi di cura per i pazienti fragili cronici7.8. Al contrario, c’è poca letteratura sull’integrazione di assistenza primaria (AP) e la cura dell’ospedale (AH), anche se la malattia osteomuscolare è la prima ragione per riferimento da AP e generare spesso elenchi di attesa9 Inoltre, il carattere cronico di gran parte di questa malattia rende i pazienti con una relazione ricorrente con AP e le specialità di reumatologia, traumatologia e riabilitazione4.10.
La creazione di organizzazioni sanitarie integrate (OSI) nel Il sistema sanitario Basco ha spinto l’integrazione dell’AP e l’AH attraverso una gestione orientata al paziente che applicava anche all’apparato locomotore 11. In questa linea, nell’OSI Goieri-High Ulola, è stato attuato un nuovo modello di cura clinica integrata attraverso lo sviluppo di percorsi di assistenza comune preparati da un gruppo multidisciplinare composto da reumatologi, traumatologi, riabilitazione e medici familiari, per capire che le malattie del L’apparecchiatura della locomotiva richiede un approccio comune di tutti i professionisti coinvolti12. I percorsi hanno raccolto gli aspetti principali nella gestione del paziente con malattia osteomuscolare, nonché le indicazioni per il loro rinvio alle specialità di reumatologia, traumatologia e riabilitazione5,13. Il nuovo modello era basato sull’empowerment dell’AP, dando accesso ai medici familiari a test diagnostici complessi come risonanza magnetica nucleare o densitometries15. L’interconsultazione non faccia a faccia è stata implementata anche per facilitare la comunicazione tra diversi livelli di cura ed evitare i pazienti inutili spostamenti 16.17. Le sue caratteristiche di un intervento complesso rendono la sua attuazione una sfida in cui è necessario separare l’efficacia dell’intervento della sua distribuzione organizzativa18-20.
L’obiettivo di questo studio è stato diretto a valutare l’attuazione dell’organizzazione Modello integrato Gestione della malattia di apparecchi locomotivi in OSI, incorporando l’uso di modelli di simulazione e analisi statistica nel processo di miglioramento continuo del Plan-Do-Check-Act (PDCA) di deming21,22.
Materiale e metodi
il Lo studio è stato valutato e è stato effettuato utilizzando grandi database (Big Data) dai record amministrativi e clinici di Osakidetza. A causa della difficoltà di valutazione di interventi complessi18-20, un nuovo design di valutazione è stato sollevato confrontando il nuovo intervento con il modello convenzionale. Per questo, lo studio era basato sull’approccio PDCA, uno strumento classico in gestione composto da ripetere un processo di miglioramento a 4 fasi continuo: pianificare, fare, controllare e ACT21,22. L’approccio contattato si è concentrato sul dare contenuto al piano con un’analisi di impatto di bilancio (AIP) attraverso un modello di simulazione e controllare con un’analisi statistica23,24. Il primo ha permesso di rappresentare l’intervento delimitando l’impatto sulla base degli obiettivi25. Il secondo servito a testare il grado di realizzazione di questi obiettivi e osservare la tendenza dell’intervento, verificando così se l’impatto desiderato è stato generato. La figura 1 mostra come l’AIP e l’analisi statistica sono state integrate nel quadro di gestione PDCA. A seconda di ciò, è uscito dalla situazione prima dello schieramento del modello integrato nel 2012. La simulazione è stata utilizzata per prevedere l’evoluzione del consumo di risorse dall’OSI ed eseguire un AIP dal 2012 a 2020 in 2 scenari: base Caso e scenario con obiettivi soddisfatti (piano). Secondo il programmato, una volta avviato lo spiegamento, i costi effettivi dovrebbero convergere gradualmente verso lo scopo del modello integrato (DO). Con i dati del 2014, è stata valutata la dichiarazione del processo, utilizzando l’analisi statistica per confrontarlo con i dati del 2012 e controllare il grado di realizzazione degli obiettivi e la tendenza dell’intervento (assegno). Pertanto, a seconda del risultato dell’analisi, potrebbe agire di conseguenza a mantenere l’approccio del progetto o regolare la distribuzione dell’intervento (atto).
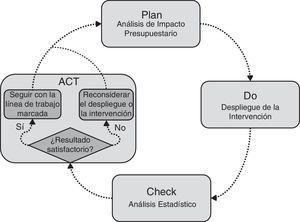
Integrazione dell’analisi dell’impatto del bilancio e dell’analisi statistica all’interno del quadro di gestione delle deming.
L’OSI Goierri-High Urola copre una popolazione totale di 95.000 abitanti e il campione analizzato comprendeva tutti gli episodi con malattie di L’apparecchiatura della locomotiva servita in AP (27.060 nel 2012 e 27.462 nel 2014) e AH (9.358 nel 2012 e 10.552 nel 2014). Attraverso il sistema di gruppi clinici regolati (ACG), le malattie degli apparecchi della locomotiva sono state classificate in 17 gruppi indicati nella tabella 1 dell’allegato on-line, di cui 2 sono stati creati per essere in grado di raggruppare le malattie della spalla e del ginocchio26. Sebbene l’attuazione del programma integrata mira ad intervenire in tutti i gruppi ACG, inizialmente ha agito solo in 4 di essi: osteoporosi, lombalgia, malattie della spalla e malattie del ginocchio. I gruppi interrati sono stati selezionati perché sono malattie che il carico di lavoro maggiore e il consumo di risorse generano. Al contrario, quando si esegue lo studio, tutti i gruppi patologici sono stati analizzati per mostrare l’impatto dell’intervento nel set totale di apparecchi locomotivi. L’intervento è stato limitato a consultazioni esterne e non ha influenzato l’ospedaliero chirurgico associato.
Quando si confrontano i 2 modelli organizzativi si osserva che nel modello tradizionale il paziente ha iniziato un episodio di nuova attenzione ogni volta che ha cambiato Assistenza di livello27. Ciò ha comportato una ripetizione di passi clinici, un aumento degli elenchi d’attesa e, quindi, accesso, continuità, frammentazione, inefficienza e problemi di qualità28,29. L’implementazione dell’intervento integrato è iniziato nel 2013 e consisteva nell’uso delle rotte di assistenza congiunta per AP e AH, accesso ai test diagnostici da AP (risonanza magnetica nucleare e densitometries) e interconsultazioni non facciali a faccia con specialisti. Le rotte di assistenza sono state concordate tra gli AP Medici e AH per agire con criteri omogenei e coordinati5,13. Il percorso ottimale è stato definito per essere seguito da pazienti secondo la loro malattia e l’accesso ai test diagnostici è stato facilitato ad aumentare la capacità di risolvere i problemi in AP ed evitare derivazioni non giustificate agli specialisti ospedalieri14,15. L’interconsultanza non faccia a faccia è stata anche implementata per facilitare la comunicazione tra diversi livelli di cura ed evitare inutili spostamenti di pazienti16,17. L’obiettivo intenzionale in termini di utilizzo delle risorse è stata una riduzione delle derivazioni e la successiva / prima relazione in consultazioni specializzate. L’uso di percorsi ha anche fatto finta di ridurre il carico di lavoro derivato a traumatologia, dirigere direttamente i pazienti a reumatologia e riabilitazione, senza dover passare attraverso il traumatologo13. L’analisi dei risultati è stata basata sul consumo di risorse e costi.
Gli obiettivi sono stati definiti utilizzando il metodo Delphi30. Consultando un gruppo di medici e manager OSI, che è stato fornito con i tassi di bypass delle malattie tra il 2010 e il 2012, i tassi sono stati destinati a raggiungere EN 2020 (osteoporosi 7,5%, lombalgia 6%, malattie della spalla 13,7% e malattie del ginocchio 11,6%). Inoltre, è stato stimato che la successiva / prima relazione potrebbe essere ridotta di un terzo. Gli indicatori sollevati per la valutazione del programma integrati sono stati il numero di referral da AP, la distribuzione delle derivazioni di specialità, il numero di query per episodio per ciascuna specialità e costi.
Le informazioni necessarie per eseguire lo studio Riferendosi agli anni 2012 e 2014 è stato estratto dai database amministrativi e clinici dell’OSI, ottenendo i costi dell’unità delle consultazioni (AP e AH) nel 2012 del sistema di contabilità analitica. Per le proiezioni della popolazione tra il 2012 e il 2020, d’altra parte, sono stati utilizzati i database dell’Istituto Baschi di Statistiche (Eustat). Tutti i parametri utilizzati e la sua fonte sono disponibili nella tabella 2 dell’allegato on-line.
Analisi dell’impatto del bilancio
Per calcolare l’impatto del budget è stato rappresentato dalla simulazione di eventi discreti il flusso di pazienti con malattia osteomuscolare E l’evoluzione del consumo di risorse e l’onere economico è stato previsto dal 2012 al 202025. Secondo Mauskopf, l’AIP misura l’impatto di un nuovo trattamento al costo annuale, il beneficio annuale sulla salute e altri risultati di interesse negli anni successivi alla sua introduzione in un sistema sanitario nazionale o in un piano sanitario privato23. Da parte sua, la simulazione di eventi discreti è un metodo di modellazione flessibile che consente di rappresentare comportamenti complessi e interazioni tra diversi individui, livelli e ambienti31,32.Il modello è stato costruito utilizzando il software Arena® da Rockwell Automation. Innanzitutto, le funzioni matematiche sono state ottenute per costruire il modello convenzionale utilizzando le informazioni relative al 2012. Al fine di rappresentare lo scenario del modello integrato, gli obiettivi sono stati autorizzati a essere raggiunti dallo studio Delphi30.
per rappresentare La storia naturale del paziente a ciascun individuo che entra nel sistema è assegnato agli attributi personali che determinerà la loro strada da seguire all’interno del modello. Finché falliscono (la morte per qualsiasi causa) rimangono nel sistema fino a quando non viene derivato o viene scaricato. La figura 2 mostra il modello concettuale con le possibili percorsi e contatti che i pazienti possono mantenere. L’ingresso ad Ah può essere dato da 3 diverse origini: AP, emergenze o propria iniziativa. I pazienti che entrano attraverso AP lo fanno attraverso la consultazione del capo medico. Invece, gli individui che entrano di emergenze o sulla propria iniziativa vanno direttamente a Ah. In entrambi i livelli di assistenza, i pazienti possono richiedere varie domande prima di essere derivato o addirittura scaricate. Il modello di simulazione è stato convalidato facendo un test di fitness (bontà di adattamento). Nell’allegato online, il modello di simulazione è descritto in dettaglio e tra le tabelle 3-8 sono i risultati di convalida utilizzati.
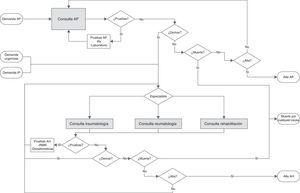
Modello concettuale.
Una volta che il modello è stato convalidato il consumo di risorse calcolato in ciascun scenario. Moltiplicando i tassi di consumo per i costi unitari, il costo della malattia è stato ottenuto per il sistema tradizionale e il sistema integrato. Il consumo di risorse e costi in ciascun scenario è stato proiettato nel tempo dal 2012 al 2020, tenendo conto dell’effetto dell’invecchiamento della popolazione.
Analisi statistica
Analisi statistica rispetto ai dati osservati nel 2012 e 2014 per vedere se aveva cambiato il consumo di risorse. La distanza effettiva esposta nel 2014 è stata misurata anche tra i risultati osservati e l’obiettivo. Per l’analisi, sono state utilizzate tutte le query realizzate in AP e AH in un anno naturale. Sebbene alcune consultazioni appartenenti ad episodi aperti negli anni precedenti, e altri episodi sono rimasti senza chiudere alla fine dell’anno, è stato stimato che includendo tutte le consultazioni che questa differenza è stata compensata. Innanzitutto, un’analisi descrittiva univariata ha permesso di vedere se c’erano differenze sociodemografiche e cliniche. Nel secondo passo, i tassi di derivazione e consumo sono stati analizzati per gruppo. Per rendere questa analisi univariata, è stata effettuata una categorizzazione delle aliquote per applicare il test chi-quadrato e vedere se ci sono state differenze statisticamente significative tra i gruppi. I tassi di bypass sono stati classificati in 2 gruppi (non derivati, derivati). Inoltre, per gli episodi derivati, differiva in quale specialità si riferissero. Da parte sua, per analizzare i tassi di consumo di risorse, gli episodi sono stati categorizzati in 3 gruppi (una consultazione, 2-5 query, > 5 query). Tuttavia, i risultati sono mostrati nei risultati per facilitare l’interpretazione. L’ultimo punto di analisi statistica consisteva in una valutazione univata dei costi AP e AH per gruppo. La procedura applicata era il test di Mann-Whitney U.
Risultati
L’analisi descrittiva è stata indicata alla tabella 9 dell’allegato on-line. I suoi risultati non hanno mostrato differenze significative tra le caratteristiche sociodemografiche e cliniche di entrambi i gruppi.
D’altra parte, i risultati dell’AIP sono mostrati nella Tabella 1. Nella prima riga è osservato come la popolazione target cambiamenti nella regione di Goierri-High Urola secondo l’invecchiamento della popolazione. Entro il 2020, è stato previsto un aumento dell’incidenza del 4,4%. L’evoluzione possibile al momento del numero di query realizzate in AP e AH insieme alle sue spese associate viene mostrata. I costi per un sistema sanitario convenzionale aumentano del 5,9%. Invece, considerando una situazione ipotetica in cui l’intervento è stato soddisfacente in 5 anni, è stato osservato che il bilancio nel 2020 potrebbe essere ridotto dell’8,5%. L’evoluzione del costo per anno per ciascun scenario è mostrato graficamente nella figura 3a.
div id =” 1d6d41282″> 2018
2019 / div> 2020 “”>
2020
2020
2020
2020 TH>
traumatología
3.408.082
1.494.248
1.595.099
1.724.799
V:
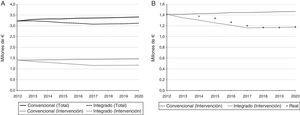
a.Analisi dell’impatto del budget 2012-2020 Utilizzo dei costi dell’unità che si riferiscono all’anno 2012. B. Integrazione del costo effettivo nell’analisi dell’impatto del bilancio 2012-2020.
D’altra parte, quando si fa il L’analisi statistica e analizzando i 2 periodi non è stato osservato un miglioramento statisticamente significativo per quanto riguarda la riduzione della derivazione (tabella 2). Tuttavia, i referral sono scesi al servizio di traumatologia. A livello specializzato, nella maggior parte dei casi è stata osservata una riduzione del numero di consultazioni per episodio (Tabella 3). I valori P di questa tabella derivano dall’analisi eseguita con episodi classificati per numero di query, risultati che sono estesi nella tabella 10 dell’allegato on-line. L’impatto dell’intervento è stato reso anche visibile a costi (tabella 4).
Analisi statistica univariata dei cavi fatti da AP a AH nel 2012 e 2014
| 2012 | 2014 | valore PA | |
|---|---|---|---|
| osteoporosi | 999 | 677 | |
| non derivato | 929 (93%) | 558 (82,4%) | 0.00 |
| derivativo | 119 (17,6%) | ||
| reumatologia | 56 (80%) | 108 (90,8%) | 0.11 |
| riabilitazione | 1 (1.4 %) | 1 (0,8%) | |
| traumatologia | 13 (1 8,6%) | 10 (8,4%) | |
| lombalgia | 5.688 | 5.636 | |
| no derivato | 4.965 (87,3%) | 4.961 (88%) | 0,12 |
| derivativo | 723 (12,7%) | 675 (12%) | |
| reumatologia | 45 (6,2%) | 38 (5,6%) | 0.00 |
| Rehabilitation | 89 (12.3%) | 132 (19.6%) | |
| Traumatologia | 589 (81,5%) | 505 (74,8%) | |
| Malattie a spalla | 2.162 | 2.018 | NO DERIVATIVO | 1.670 (77,2%) | 1.507 (74,7%) | 0.03 |
| derivativo | 492 (22,8%) | 511 (25.3%) | |
| Rheumatologia | 13 (2,6%) | 13 ( 2,5%) | 0, 02 |
| Riabilitazione | 168 (34,1%) | 219 (42,9%) | |
| Traumatologia | 311 (63,3%) | 279 (54,6%) | |
| Malattie del ginocchio | 4.928 | 4.920 | |
| NO DERIVATO | 3.878 (78,7%) | 3.884 (78,9%) | 0.39 |
| Derivata | 1.050 (21,3%) | 1.036 (21,1%) | |
| Reumatologia | 26 (2,5%) | 25 (2,4%) | 0,79 |
| Rehabilitation | 30 (2,9%) | 35 (3,4%) | |
| traumatologia | 994 (94,6%) | 976 (94.2%) | |
È stato calcolato utilizzando il test Chi-Square.
analisi statistica univariata per patologia e specialità ospedaliera del numero di consultazioni per episodio nel 2012 e 2014
| 2012 | Valore di PA | ||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| OSTEOPOROSI | No. Episodi | episodi | media (σ) | ||||||||||||||||||
| Rheumatologia | 86 | 1.78 (1,1) | 207 | 207 | 1.75 (0.9) | 0,38 | |||||||||||||||
| Riabilitazione | 5 | 1.80 (0.8) | 29 | 2.48 (1,2) | 0.33 | ||||||||||||||||
| traumatologia | 89 | 107 | 2,17 (1,6) | 0,74 | |||||||||||||||||
| Lombalgia | episodi | media (σ) | n.° Episodios
Media (σ) |
||||||||||||||||||
| reumatologia
29 2,03 (0,9) |
|||||||||||||||||||||
| riabilitazione | 212 32 (1,07 (1, 07) | 0,01 | Traumtorologo | 0,72 (2 , 31) | 965 | 2,36 (1,5) 3 | |||||||||||||||
| Enfermedades del hombro
N. ° episodios media (σ) |
N. ° episodios
media (σ ) |
||||||||||||||||||||
| reumatologia
32 2,69 (2,6) 63 2,30 (1,3) |
0.31 | ||||||||||||||||||||
| Rehabiliumacón | 412 | 5,41 (1,13 (1,13 (1,13) 2, 2) | 0,00 | 601 | 6,37 (2,37) | 613 | 2,05 (1,3) | ||||||||||||||
| Enfe rmedes di lar Rodilla | n. ° Episodiors σ> | |
|
21 68 | 2,09 (1,4) | 145 | 2,34 (1,7) P1 / |
|||||||||||||||
| Traumtotologo | 0,00 | 1.118 | 942 | 3,2% | 51,3 \ | 51,3 € | € 0.3 | 0,6% | 0.88 | ||||||||||||
| reumatologia | 4,3 € | 6,7 € pagina pagina | 55,5% | ||||||||||||||||||
| Rehabilitacipión 12 € | 1,8 € | 1,8 € | 20,7% | 41.0 € | -4.6 € | -10,1% | 0.29 | ||||||||||||||
| Atencidón Hospidia | 58,9 € | |
-0.4 € |
-0,7% |
0.00 |
|
||||||||||||||||
| Coste por episodio | 110,2 € | ‘€ pagina € | |
3.315.924 € 100.637 | 3,1% | ||||||||||||||||
| ACG IntervenDos | 14,279 | ||||||||||||||||||||
| Atención Primaria | 3,9% | 0,05 | 7,6 € | 1,0% | 0.00 | ||||||||||||||||
| Traumatología | 35.7 € | 30.9 € | -4,8 € | 45,3 € | 43,0 € |
0,00 | | |
98,2 €
|
€ -0.3 -0,3% |
0.00 |
|
||||||||||
| Coste totale | 1.413.916 € € | € page € | ‘> | ||||||||||||||||||
Mare Calculado Utilizando El test di Mann-Whitney u.
div14 “
como úultimo puntoes davanti al 2014 con el objetti Ligura 3B INCUYE EL COSTO DEL 2014 AL AIP, ASÍO TH SOOS EVOLUCÓN EVOLUCÓN EVOLUCÓN EVOLUCÓN EVOLUCÓN VENIDROS VENIDROS. Cómo se puede ver el coste del 2014 è Separa Ligermente de la Línea Que Sigue El Modeloo Convencional. LADICCIÓN FUE QUE A Mediada Quada Interado Fuegraleo, Los costa Separdob Deastioo.
Discussione
A causa del breve periodo di tempo in cui il programma integrato viene impiantato, è precipitato a trarre conclusioni definitive. Nonostante ciò, i risultati di questo lavoro hanno permesso di analizzare la tendenza che conduce l’intervento, dimostrando che l’integrazione ha iniziato a generare cambiamenti nel profilo dell’uso delle risorse dell’OSI. Inoltre, avendo eseguito l’analisi per ogni categoria ACG, è stato possibile iniziare a valutare la distribuzione a causa di malattia e specialità. In questo modo, la ritrovazione del cambiamento limitato nel tasso di derivazioni a reumatologia, traumatologia e riabilitazione ha identificato un punto da migliorare. Tuttavia, è necessario tenere conto della possibilità che il tasso dei leader sarà basso prima dell’intervento, con il quale il margine di miglioramento sarebbe inferiore. Come aspetto positivo, è stato apprezzato un cambiamento significativo della qualità della derivazione. Le derivazioni discendenti nel servizio di traumatologia e parte del carico sono state derivate direttamente alla reumatologia e alla riabilitazione, che riducono le consultazioni non necessarie e il paziente passò sul sistema. A livello ospedaliero, l’osteoporosi è avvenuta quasi completamente da reumatologia. Al contrario, sebbene la derivazione diretta della lombare della riabilitazione è aumentata in modo significativo, la sua attenzione insieme a quella delle malattie della spalla e del ginocchio è rimasta per lo più del servizio di traumatologia. Una diminuzione del numero di consultazioni per episodio nella maggior parte dei casi è stata apprezzata, osservando cambiamenti significativi nell’attenzione ai gruppi patologici di lombalgia, spalla e ginocchio. Questo perché sono le malattie dove lavoravano più intensamente. Sulla questione economica, deve essere sottolineato che il costo della traumatologia è sceso. Sebbene non fosse una riduzione statisticamente significativa, questo è un dato da tenere in considerazione, poiché è la specialità che più il carico di lavoro riceve. Pertanto, la valutazione dei risultati ottenuti era che l’uso di percorsi di assistenza aiutato a derivare meglio i pazienti a reumatologia e riabilitazione riducendo al contempo le query successive e il costo totale.
Per quanto riguarda il metodo utilizzato, il principale contributo di questo Il lavoro era quello di integrare l’AIP nel ciclo PDCA per aiutare la pianificazione dell’attuazione del modello integrato dell’attenzione in osteoporosi, lombalgia, malattie della spalla e malattie del ginocchio. Come supporto per la gestione, la simulazione ha permesso di prevedere l’impatto sul bilancio di un modello integrato che ha rispettato gli obiettivi sollevati. Secondo le nostre conoscenze, questo lavoro è il primo studio in cui i modelli predittivi sono stati utilizzati per rappresentare il processo di attenzione alle malattie dell’apparato locomotivo. Nella letteratura è possibile trovare studi su percorsi di assistenza impiantati all’interno dell’area dell’apparato locomotoria33,34, ma in nessun caso valutato dai modelli di simulazione. L’uso di questo strumento per la valutazione dei servizi sanitari è stato approvato anche da diversi gruppi di esperti internazionali, che a loro volta hanno evidenziato il loro uso scarso31,35.
Nella fase di pianificazione, l’AIP ha permesso di estrapolare Il consumo di risorse a 2020 prendendo in considerazione la popolazione che invecchia all’OSI Goierri-High Urola, sia per il modello convenzionale che per il modello integrato. Sebbene l’integrazione sia intervenuta solo in 4 malattie, mostrando l’evoluzione totale del costo ci ha permesso di visualizzare che l’impatto sul set di apparecchi locomotive ha raggiunto il 43,9% del costo totale. La modalità utilizzata per definire gli obiettivi può essere discussa, tuttavia, in modo che i miglioramenti siano materializzati, è necessario stabilire quantitativamente gli obiettivi. Nessuna organizzazione può migliorare senza un’intenzione chiara e ferma di farlo. Pertanto, il consenso raggiunto dal metodo Delphi per definire gli obiettivi in termini di derivazioni e consultazioni successive aiutato nella valutazione della distribuzione del modello integrato30. Tuttavia, dobbiamo tenere a mente che gli obiettivi non possono essere raggiunti automaticamente dal primo momento, ma il suo successo sarà graduale36,37. In questo modo, è stato osservato che se l’obiettivo fosse progressivamente raggiunto in 5 anni, generarebbe risparmi accumulati che supererebbero un euro e mezzo per il periodo analizzato.
La combinazione di risultati di AIP e analisi Statistico permesso considerando la variabile “tempo”, dando una prospettiva longitudinale per studiare18. Potrebbe essere il caso che al momento dell’analisi statistica venga eseguita, i risultati non mostrano differenze statisticamente significative, ma che la tendenza dell’intervento nel tempo è positiva.Ecco perché basare le decisioni solo nell’analisi statistica trasversale, comporta il rischio di abbandonare un intervento che in futuro può essere in grado di generare miglioramenti pertinenti, che sono resi visibili durante l’analisi della tendenza che porta l’intervento. Come si può vedere nella figura 3b, il punto che si riferisce all’anno 2014 si separa leggermente dalla linea che avrebbe seguito i costi del modello convenzionale. Questo ha mostrato un cambio di tendenza e lo ha fatto supponiamo che poco a poco il modello integrato stesse generando l’impatto desiderato. Nella stessa immagine, un esempio ipotetico di come questi punti potrebbero evolversi nei prossimi anni. Tuttavia, al fine di garantire che le previsioni siano soddisfatte, le diverse barriere esistenti nell’attuazione di un intervento di attenzione ai pazienti cronici38,39 dovrebbero essere presi in considerazione. Queste barriere possono generare resistenza al cambiamento che ostacola la diffusione e la corretta adozione del nuovo modello36,37. Pertanto, il modello integrato comporta lo svolgimento di un complesso cambiamento culturale in cui dovrebbero essere adottati nuovi ruoli. A questo proposito, il modello di assistenza cronica identifica 6 aree di miglioramento quando si promuovono la gestione della qualità per le malattie croniche40. L’intervento analizzato in questo lavoro si è concentrato principalmente su 2 di loro, l’organizzazione nell’assistenza sanitaria (organizzazione di assistenza sanitaria) e supporto decisionale (supporto decisionale). Di conseguenza, sia l’efficienza del sistema di servizio presso l’apparecchiatura locomotiva e la relazione tra diversi livelli di assistenza migliorata. Questa tendenza positiva dovrà essere convalidata nei prossimi anni eseguendo analisi statistiche consecutive e integrando i risultati nell’AIP. In questo modo, se i punti sono sempre più che si avvicinano alla linea del bersaglio, si può dire che sta lavorando sulla linea corretta. Altrimenti, dovrai riconsiderare la distribuzione e / o l’intervento eseguendo un’analisi per determinare ciò che sta fallendo. Successivamente, possono essere prese le azioni correttive pertinenti e il ciclo è iniziato di nuovo.
Responsabilità etiche Proprietà di persone e animali
Gli autori dichiarano che per questa indagine non ci sono stati esperimenti in esseri o animali umani.
Riservatezza dei dati
Gli autori dichiarano che in questo articolo non appaiono dati del paziente.
diritto alla privacy e al consenso informato
Gli autori dichiarano che in questo articolo, i dati dei pazienti non vengono visualizzati.
Finanziamento
Questo lavoro è stato finanziato dall’aiuto con il file IC14 / 01664 dei fondi di ricerca sanitaria del Carlos Istituto Health Health Incluso nel piano nazionale R + D + I 2008-2011 Plan e Feder Funds.
Autorizzazione
Tutti gli autori soddisfano i criteri dell’autore e nessuno è escluso che è anche conforme. IL, MSG E JAM ha progettato lo studio. Jem, RSV, MLJ e Ja hanno collaborato nella progettazione e ha contribuito il modello concettuale e ottenendo i dati. Il, MSG e AA hanno programmato il modello e ha effettuato l’analisi statistica. Il, Jam e MSG hanno scritto la bozza delle sezioni di introduzione e discussione. AA e IL ha scritto sezioni di metodi e risultati. Tutti gli autori hanno esaminato i dati clinici ed epidemiologici, forniti commenti sull’introduzione e le conclusioni e hanno approvato il testo finale dell’articolo.
Conflitto di interessi
Gli autori dichiarano di non avere alcun conflitto di interessi. P Igienico