etiopathogenyriba
Os factores que levan á transformación neoplásica dos melanocitos non son completamente coñecidos. A radiación ultravioleta (UV) desempeña un papel importante neste proceso, xa que exerce unha acción de mutacións directas no ADN e, ademais, estimula as células da pel para producir factores de crecemento, debilita os mecanismos de defensa da pel e, xunto con outros factores oxidados, como GRATIS Os radicais, favorece a creación de melanina oxidada, o que causa danos ao ADN e inhibe a apoptose. O efecto nocivo da radiación UV é favorecido por certas características fenotípicas naturais e por estados de inmunodeficiencia. A transformación neoplástica pode ter orixe xenética (por exemplo, as mutacións de xenes CDKN2A e CDK4, diagnosticados nunha parte de melanomas esporádicos e familiares).
Factores de risco
1) Historial familiar: un risco De 3 veces (1 familia de primeiro grao malo) ata 70 veces maior (≥3 familiares); O melalanoma e a síndrome lunar distínguense pola familia Aypical Family (Familia Mole Atípica e Melanoma Síndrome: FAM-M) na que o risco alcanza case 100%
2) de:
a ) melanoma (risco 8 veces maior)
b) Outra neoplasia maligna (risco 3 veces maior)
3) melanocítico nevus: numerosos (> 50; con > 100 nevus O risco é 11 veces maior), que cambia o aspecto, o Nevus atípico (risco 11 veces maior)
4) xeroderma Pigmentmum
5) Complexión pálida, cabelo claro ou vermello, ollos azuis, presenza de pecas (un risco 2-3 veces maior)
6) Exposición periódica intensa a UV (Sun, Solarium) Radiación
7) Tendencia a burches solares
8) queimaduras solares graves en nenos ou mozos (risco 2-3 veces maior despois de ≥5 episodios de queimaduras)
9) Inmunosupresión (por exemplo, en órgano transplante, risco 3 veces maior).
A ~ 60% de melanomas Desenvólvese nunha pel sen cambios. Entre as lesións desde as que se pode desenvolver un melanoma está listado:
1) Nevus melanocítico: están formados por alteracións prenatales de desenvolvemento cutáneo que se manifesta en diferentes períodos de vida
a) Nevus Sclashic (Atypic)
b) Nevus Ablenit Comida
c) Nevus da Jusone (Juntural)
D) Blue Nevus
2) puntos Pigmentory (moi raramente)
frameAriba Clínica
As formas clínicas de melanoma de pel :.
1) formar a superficie (superficie de extendido de melanoma: SSM; 30-40% dos casos) → Fig. 8-1
2) forma nodular (melanoma nodular: nm; 50-60%) → Fig. 8-2
3) Melanoma de lentigo maligno (Melanoma maligno Lentigo: LMM; 5-10%) → Fig. 8-3
4) Melanoma de melanoma alegre (melanoma lentiginante acro: ALM; 5%)
5) melanoma subungu (melanoma subúnculo: SM; 5%).
Síntomas e signos
Na forma precoz do melanoma da pel, as lesións son bordos planos, asimétricos, irregulares e irregulares con pel sa e multicolor. En forma avanzada adoitan levantarse por riba do nivel da pel, nalgúns casos están ulcerados con exudación serohemática sobre a superficie (factores prognósticos desfavorables). Ás veces, o primeiro síntoma do melanoma é a aparición de adenopatías en cadeas linfáticas que drenan a zona na que se desenvolveu neoplasia (por exemplo, en caso de melanoma recto ou melanoma subúngulo).
Natural HorageArriba
Melanoma infiltrase a crecente capas de pel e produce metástases na pel veciña ou máis ben do tumor primario (flotantes de satélite e metástasis en tránsito, metástasis nos ganglios linfáticos e tamén a distancia metástasis por linfático ou sanguinario. Os melanomas que se desenvolven nas extremidades presentan un mellor pronóstico que o tronco. No caso das metástases remotas, a superveniencia é < 12 meses.
diagnosticarribe
O diagnóstico está baseado en anamnesis, tendo nel ten os factores de risco, e nun exame físico exhaustivo que debe cubrir toda a pel, prestando atención aos límites do coiro cabeludo, as palmas das mans, as plantas dos pés ea pel entre os dedos.
trazos da lesión da pel que induce a sospeita de melanoma:
1) distribución de cor asimétrica, irregular
2)
3) bordos irregulares
4) Cambios de espesor e superficie da lesión
5) Tamaño > 6 mm
6) istch.
É imprescindible ter en conta a posibilidade de aparición de melanoma subúngulo, de membranas mucosas (por exemplo, da vulva, do recto, da cavidade oral) e da Uvea.
Criterios de diagnóstico
Para confirmar o diagnóstico e determinar a posta en escena da neoplasia e a previsión é necesario un exame histolóxico. A lesión cutánea elimínase completamente cunha pequena marxe (1-3 mm) e, en caso de confirmar o melanoma, dependendo do seu estadio, a decisión está feita para expandir a resección ata que se seleccionen as marxes de seguridade óptimas e os pacientes. Candidatos para o Biopsia do ganglio de Sentinel (se o espesor da infiltración do melanoma é de ≥1 mm; actualmente a biopsia do ganglio de Sentinel lévase a cabo en caso de certos melanomas de > de 0,8 mm de espesor). p>
Avaliación da extensión
Na actualidade, recoméndase servir como a clasificación conxunta estadounidense de Cancro (AJCC) baseada no sistema TNM (→ Táboa 8-1). Para avaliar a extensión local, que é de importancia fundamental para o pronóstico, úsase o índice de Breslow, que, simplificando, é medir o espesor da infiltración do melanoma a escala métrica. Ademais, cun exame microscópico, avalíranse a presenza de ulceración e a actividade mitótica do melanoma (importantes factores prognósticos).
tratamento de tráfico
tratamento cirúrxico
O tratamento cirúrxico é o método de elección. É obrigatorio resortar a lesión cunha marxe cuxa extensión depende da etapa da enfermidade e realizar unha biopsia de ganglio centinel (é dicir, o primeiro nodo linfático do drenaje de Linfa). En caso de resultado positivo da biopsia do ganglio de Sentinel, unha linfadenectomía que abarca a drenaxe linfática correspondente (segundo estudos recentes, nalgúns casos estrictamente seleccionados é posible non realizar linfadenectomía complementaria, a pesar do resultado positivo da biopsia do ganglio). En pacientes con metástasis en ganglios linfáticos e linfáticos clínicamente detectables, confirmados citoloxicamente, realízase unha resección completa do grupo correspondente de ganglios linfáticos rexionais. A marxe cirúrxica quirúrgica quirúrgica recomendada para os chamados melanomas finos (espesor da infiltración ≤2 mm) é de 1 cm, mentres que para as infiltracións máis profundas é de 2 cm. Un tratamento cirúrxico radical adecuado, en caso de melanoma local avanzado e locoparegional, é suficiente e require só a observación clínica.
Tratamento de melanoma localmente avanzado e difundido
1. Quimioterapia con perfusión de membro illado con hipertermia. Consiste na administración intretercial de altas doses dunha droga citostática (normalmente melfalah) a un membro illado da circulación sistémica. Este método ten aplicación en caso de recorrencia de melanoma localmente avanzada e situada nun membro tras unha resección radical (sen metástasis remotos), ou en caso de aparición de numerosas metástasis en tránsito (situado entre o tumor primario e a estación de ganglia os linfáticos máis próximos son Orixinado nas células neoplásicas que quedaron atrapadas nos buques linfáticos). Tamén pode optar por ressear se o número de metástasis non é demasiado alto.
2. Quimioterapia cunha droga citotóxica (por exemplo, Dacarbazine). Leva a remisión en < 20% dos enfermos (incluíndo as poucas respostas completas). Actualmente, ao introducir a inmunoterapia e as drogas moleculares, o papel da quimioterapia é moi limitado.
3. Inmunoterapia e terapia molecular dirixida. Constitúen opcións moito máis efectivas. Un efecto beneficioso foi mostrado no estadio IV con varias opcións.
1) Inmunoterapia con ipilimumab. É un antíxeno monoclonal humano que bloquea o antíxeno CTLA-4 e, como resultado, aumenta a actividade do sistema inmunitario, que se reflicte nese linfocitos T atacar células neoplásicas.
2) inmunoterapia con nivolumab e pembritizumab. Son anticorpos monoclonales que bloquean o receptor de morte programado tipo 1 ou o ligando do devandito receptor.
3) inhibidores selectivos de camiños de sinalización de Braf e MEK (Vemurafenib, DABRAFFENIB, TRAMEINIB, COBIMETINIB). Pódese administrar só en caso de confirmar a mutación de Braf V600.
Últimamente apareceu novos datos que indican a eficiencia de moitas das drogas enumeradas anteriormente en pacientes con melanoma de Etapa III, sometido a linfadenectomía radical.
4. Extirpación de metástasis a distancia. Considérase en situacións especiais cando a metástasis é pouca (particularmente se afectan un órgano), cando apareceron despois de 12 meses despois do tratamento primario, ou cando, en función das probas de imaxe, pódese esperar unha resección completa e o tempo de supervivencia Esperado supera os 3 meses.
5.A radioterapia estereotáctica das metástases cerebrais é un método de tratamento útil. Tamén en casos oligometásticos en pulmón.
6. Os resultados actuais das investigacións sobre vacinas no tratamento do melanoma disperso son decepcionantes.
Observationrribe
Durante os primeiros 2 anos, as probas de control deben realizarse cada 2-3 meses. Se os ganglios linfáticos rexionais non foron resecados, as probas deben facerse unha vez ao mes. Despois de 2 anos, as probas realízanse cada 3-6 meses; E despois de 5 anos, cada 6-12 meses. A frecuencia individual das probas de control depende, sobre todo, a profundidade da infiltración do melanoma, é dicir, o risco de recaída da enfermidade. En canto ás probas de imaxes, as indicacións non son absolutas, pero normalmente recoméndase realizar cada 6 meses unha radiografía de peito e unha ultrasonido abdominal. Se os ganglios linfáticos rexionais non foron resecados, a ecografía da rexión afectada debe realizarse cada 3 meses durante ≥2 anos despois da cirurxía.
Situacións especiaisArribe
Melanoma global
Melanoma é a neoplasia primaria maligna do globo ocular máis frecuente en adultos, en particular a metástasis na UVEA e constitúe ~ 10% de todos os casos de melanoma. O melanoma pode aparecer na pel das pálpebras, na conjuntiva ou no segmento anterior (o iris → Fig. 8-4) ou posterior da Uvea (o corpo ciliar, os choroides → 8-5). En certas situacións clínicas, a terapia de protón é posible. Tamén braquiterapia en placas de estroncio ou iridio.
melanoma de membranas mucosas
O melanoma das membranas mucosas aparece a maioría das veces en cavidade oral, respiratorio superior e esófago (50%), vulva (20 %) e na zona anogenital (20%). O pronóstico é malo. O tratamento consta de resección completa. A miúdo recorreu que os casos de melanoma a partir de localización cutánea a radioterapia ou quimioterapia complementaria. En casos especiais, debido ao difícil acceso cirúrxico, considérase aplicar só a radioterapia.
PronotationRiba
O risco de recaída do melanoma local é do 3-15% dependendo da localización do primario Focus, espesor de infiltración e presenza de ulceración. A porcentaxe de supervivencia a 5 anos depende da etapa clínica e está en grao I do 97%, no II do 74%, en III do 41% e no IV < 10 %.
Identificar as persoas con factores de risco.
2) Evite a exposición excesiva de sol, en particular episodios de exposición curtos episodios intensos solares que causan queimaduras de pel.
3) Identificar lesións sospeitosas para evolucionar a melanoma (regra ABCDE):
a) asimétrica (a)
b) de bordos irregulares e irregulares (b )
c) cor non uniforme ou cambio co tempo (c)
d) de > de 6 mm de diámetro e iso crecer (d)
e) de superficie elevada (E).
As lesións sospeitosas requiren un diagnóstico e unha eventual biopsia excesional.
táboas e figurasarribe
|
Staging |
tnm |
|
tis n0 m0 |
|
|
IA |
T1A N0 M0 |
|
IB |
T2B N0 M0 T2A N0 M0 |
|
II |
T2B N0 M0 T3A N0 M0 |
|
IIB |
T3B N0 M0 T4A N0 M0 |
|
IIC |
t4b n0 m0 |
|
iii |
T1-4 N1- 3 m0 |
|
iv |
todo t, todo n, m1 |
|
trite t: tis: melanoma in situ T1: Infiltración Profundidade ≤1mm ( T1A: < 0,8 mm sen ulceración; T1B: < 0,8 mm con ulceración ou 0,8-1,0 mm independentemente da presenza de ulceración) T2: 1.01-2.0 mm (T2A: sen ulceración, T2B: con ulceración) T3: 2.01-4 mm (T3A: sen ulceración, T3B: con ulceración) T4: > 4 mm (T2A: sen ulceración, T2B: con ulceración). trazo n: N0: Non detecte metástasis nos nodos linfáticos N1: metástasis en 1 nodo linfático detectado microscópicamente (N1A), clínicamente (N1B) o Presenza dunha metástasis en tránsito, dun tumor de satélite ou microsatélite sen nodos linfáticos (N1C) (N1C) (N2A) metástasis en 2-3 microscópicamente detectados linfáticos (N2A), clínicamente (N2B) ou presenza dun Metástasis de tránsito, dun tumor de satélite ou microsatélite con unha participación de 1 ganglius (N2C) N3: metástasis en ≥4 Microscópicamente detectados linfáticos (N3A), paquete clínicamente / ganglia (N3B) ou metástasis ou en tránsito Tumores por satélite con afectación de 2-3 ganglios linfáticos / paquete (N3C) Tracing M: m0: metástastas remotas non se detectan M1: metástasis remota (M1A: Na pel ou os tecidos brandos son detectados; M1B: nos pulmóns); M1C: noutros órganos fóra do sistema nervioso central); M1D: no sistema nervioso central). |
|

Fig. 8-1. Melanoma de superficie

fig. 8-2 Melanoma (forma nodular): foco principal con ulceración. Un pouco máis alto, pódese ver un nódulo pertencente ás lesións da pel. Na parte inferior da axila, unha metástasis é visible nun nodo linfático que levanta a pel, mentres que entre o foco primario ea cavidade axilar, no tecido subcutáneo, en metástasis de tránsito
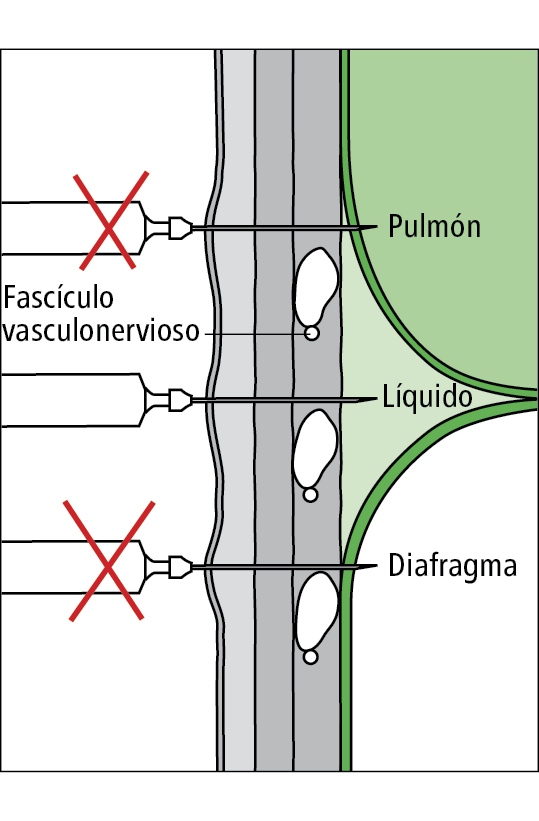
Fig. 8-3 Esquema dunha punción correcta da cavidade pleural

Fig. 8-4 Iris melanoma: antes (a) e despois da resección (b)

fig. 8-5. Melanoma coroide: antes da braquiterapia asociada á terapia de calor transpupilar e despois do tratamento (b)