Introduction
La dermatite atopique est une maladie cutanée qui se manifeste comme une inflammation et représente une cause de consultation très fréquente à l’âge pédiatrique. Les études effectuées depuis des décennies ont déterminé la prévalence de la dermatite atopique (sur la base de critères cliniques et de questionnaires) et a été établie d’environ 1,1% à 3,1% 1. Les études les plus récentes l’élevent à 10-12% dans les pays développés22. La dermatite atopique est manifestée avant 6 mois de 50 à 75% des enfants et avant 5 ans en 80-90% 1.
malgré une telle maladie fréquente, nous n’avons pas de tests de laboratoire simples pour établir la diagnostic. Chez les enfants atteints de dermatite atopique, des niveaux élevés d’immunoglobuline E (IgE) et de l’éosinophilie périphérique sont situés. Les tests cutanés et la détermination de l’IGE spécifique ne sont pas suffisamment sensibles ou spécifiques pour établir un diagnostic exact, bien qu’ils puissent nous aider à identifier les allergènes de déclenchement de la dermatite atopique ou de leurs exacerbations. Historiquement, les critères cliniques de Hanifin et de Rajka3 ont été utilisés, composés d’une liste de caractéristiques plus vastes et mineures (chronicité et lieu de blessures, prurités, histoire familiale …), afin d’établir le diagnostic de la dermatite atopique, complétée par des études immunoalgergologiques .
La cause exacte de la dermatite atopique est inconnue, mais les facteurs génétiques jouent un rôle important dans le développement de cette maladie. La dermatite atopique est fréquemment observée chez les enfants avec des antécédents familiaux (dermatite atopique, asthme, rhinite …). Chez les enfants ayant des antécédents familiaux positifs, la dermatite atopique est la plus répandue des maladies allergiques, suivies de l’asthme et du tiers de la rhinite1.
dans le but d’évaluer l’Association de la dermatite de développement atopique de maladies allergiques attrayantes, dans cette Travail, une série de caractéristiques telles que l’histoire de la famille et les inhalateurs ont été analysées dans un groupe de patients et le type d’allaitement et le type d’allaitement.
matériau et méthodes
Il s’agit d’une étude rétrospective menée au département d’allergie des enfants de l’hôpital universitaire de Vall d’Hebron, qui sert une population pédiatrique de la communauté autonome de la Catalogne.
Patients
100 enfants ont été inclus, âgés de 4 mois et les 12 ans qui ont consulté la première visite ou dans des visites successives pour des symptômes compatibles avec DA.
matériau et méthode S
DA Diagnosis a été établi par une histoire clinique suggestive, sur la base des critères déterminés par Hanifin et Rajka3 et les sensibilisations ont été confirmées à partir de tests cutanés (test de piqûre et correctifs) et spécifiques IGE. Pour évaluer l’intensité de la dermatite atopique, nous utilisons le ScorAD4, un indice qui couvre un score de 0 à 103 points et englobe des aspects tels que l’extension (0-100), l’intensité de la force (0-18) et les symptômes subjectifs tels que prurit ou insomnie (0-10 chacun). La formule suivante est utilisée: (Extension / 5) + (intensité x 3.5) + somme des symptômes subjectifs. Il est considéré comme un score 40.
Les mères ont reçu un questionnaire sur la charge antigénique (consommation de lait et d’œufs) au cours du troisième trimestre de la grossesse et de la période d’allaitement.
Les tests de diagnostic effectués étaient les suivants:
Tests de points
Les extraits normalisés des laboratoires Bial-Aristegui® et CBF-Leti® ont été utilisés, ainsi que dans certains cas, extrait de frais frais . Une goutte d’extrait a été placée sur la peau, au niveau de la face interne de l’avant-bras et une ponction cutanée a été réalisée avec des lancets de profondeur de 1 mm (Dome Hollister®). Les allergènes alimentaires suivants ont été testés sur chacun des enfants: alpha albumine Lacto, Beta Lacto Globuline, Caséine, oeuf entier, Yolk, Clear, Riz, Oat, Blé, Rye, Blé, Maïs, Gluten, Porc, Lambes, Poulet, Veille , vachette, bœuf, pois chiches, haricots, lentilles, haricots, pois, soja, farine de soja, pomme de terre, carotte, épinards, tomate, crevette, palourde, moules, huîtres, escargot, calmar, morue, maquillage, viol, thon, sardine, truite, saumon, saumon, abricot, pêche, pomme, poire, banane, melon, ananas, cerise, prune, figuier, melon de melon de melon, fraise, avocat, fraise, orange, mandarine, citron, kiwi, amande , noisette, cacahuète, châtaigne, noix, pignon, tuyaux de tournesol, levure et cacao.Les inhalateurs testés étaient: Dermatophagoides Pteronyssinus, Dermatophagoides Farinae, Acaro Siro, Destructeur de Lépidoglyphes, Tyrophagus Puttrescentiae, Blomia Tropicalis, Épithélité de chat, Chien, Cheval, Cheval, Cheval, Cheval, Cheval, Cheval, Plumes de Canaries, Pigeon, Goose et Persal, Alternaria Alternata, Cardoporium Herbarum, Dactylis Glomerata, Phleum Pratense, Poa Pratensis, Cynodon Dactylon, Lolium Pernane, Triticum Sativum, Secale Cereale, Hardia Judaica, Diica Urtica, Artemisia Vulgaris, Chenopodium Album, Plantago Lanceolata, Chrysanthème Leucanthème, Taraxacum Vulgare, Rumex Acétosella, Ligustrum Vulgare, Rumex Olea EUROPAEA, CORYLUS Hazelnut, Pinus Strobus, Curessus Sempervivens, Quercus Alba, Platanus Aceifolia, Cordata et Latex.
La taille de la graine produite a été comparée à l’histamine induite (10 mg / ml). Seuls les haricots diamètres égaux ou supérieurs à la moitié de la température ont été considérés comme positifs, avec le contrôle avec un sérum physiologique négatif.
Sérum IgE
Des échantillons de sang ont été pris pour la détermination du total et IgE spécifique à différents allergènes qui étaient sortis positifs dans des essais de points. La méthode utilisée était la méthode immunoenzymatique (Pharmacia® Cap-System), compte tenu des valeurs IgE spécifiques supérieures à 0,35 U / ml. La valeur totale de l’IGE dépend de l’âge, ainsi chez les enfants de moins de 1 an, une valeur inférieure à 20 U / mL est considérée comme normale, entre 1 et 13 ans, un niveau inférieur à 50 u / ml et chez les adultes une figure égale à 80 ans. -100 u / ml.
Tests épicutanés
Une goutte de chacun des allergènes a été placé sur le dos du patient et recouvert d’une vinaigrette adhésive (Leucotest ®). Cette vinaigrette a été supprimée à 48 heures de son application et une première lecture a été répétée à 96 heures. Il a été considéré que le test était positif si l’érythème, les bancs ou les vésicules apparurent dans la zone d’application de l’extrait.
provocation orale
a été lancé par une provocation labiale, qui consistait à frotter avec l’allergène la lèvre inférieure et à la lecture à 10 minutes. L’apparition de prurit, érythème ou œdème dans la région de la lèvre ou de la région périorale a été considérée comme positive. Si la provocation labiale était négative, une administration orale de la nourriture suspecte a été poursuivie. Cela avait été éliminé du régime alimentaire pendant au moins deux semaines auparavant. La méthodologie utilisée était l’administration de 1 gramme d’allergènes. Après 30 minutes, si aucune réaction indésirable n’est apparue, c’était toujours 2 et 4 grammes, toujours à des intervalles de 30 minutes. Il a été considéré comme positif si les symptômes cutanés (urticaire, œdème), gastro-intestinal (nausée, vomissements, diarrhée, douleurs abdominales) ou respiratoire (rhinite, conjonctivite, asthme) sont apparus. La réaction pourrait être immédiate: jusqu’à 2 heures à partir du début de l’administration ou retardé: jusqu’à 72 heures après.
questionnaire aux mères
pour connaître le montant de la quantité de Les aliments allergènes (œufs, lait de vache) consommés par les mères au troisième trimestre de la grossesse et la période d’allaitement ont été dépensés à un questionnaire au moment de la première visite de l’enfant.
Analyse statistique
En utilisant le programme informatique SPSS pour Windows®, la version 9.0, le test Chi-Square pour les variables qualitatives et le test E de l’étudiant pour variables quantitatives ont été utilisés, avec une distribution normale. Valeurs significatives de p
résultats
patients
La répartition sexuelle correspondait à 57 enfants et 43 filles.
Début d’âge Le DA était de 1,09 ± 1,69 ans, mais comme cela se produit avec d’autres types de pathologie atopique, nous apprécions un retard au moment du diagnostic, étant l’âge moyen au moment de la consultation 3, 77 ± 2,81 ans.
L’intensité de la dermatite atopique
L’intensité du DA a été classée en fonction de la gravité des épidémies de légère (52%), modérée (36%) et grave (12%).
Histoire familiale de l’atopie
La présence d’antécédents familiaux de l’atopie était de 72%, ce qui couvrait la gravité des épidémies correspondant à 73% de la douceur, 75% du modéré et de 58 % des sérieux.
dans le groupe avec des antécédents familiaux de l’atopie positive, nous trouvons 44,44% de sensibilisation positive aux acariens de la poussière, le pneumolergen le plus important dans notre environnement (DP T), devant le groupe sans histoire de famille d’atopie où la prise de conscience qu’un DPT était de 21,42% (p
type de puissance dans la petite enfance
La proportion d’enfants qui ont suivi l’allaitement était de 69 %, avec une période moyenne de 3,54 ± 2,05 mois. Quant à la charge antigénique maternelle au cours du troisième trimestre de la grossesse et que la période d’allaitement était une consommation moyenne de 725 cm de lait par jour et environ 2-3 œufs par semaine.
Nous avons étudié la relation entre le moment de l’apparition de la dermatite atopique et son degré d’intensité, comparant le groupe d’enfants qui ont reçu l’allaitement et celui qui ne l’a pas reçu et nous ne trouvons pas de différences significatives (p = 0, 38) (Tableau I).
Sensibilisations
Quant aux résultats des études immunoallergiques effectuées, nous trouvons 30% de la dermatite atopique avec une sensibilisation négative, 28% avec une sensibilisation exclusive des aliments, 20% avec une sensibilisation unique à Les inhalants et 22% ont sensibilisé à la fois des aliments et des inhalants (DPT).
Lorsque nous analysons les résultats obtenus en relation avec la sensibilisation des aliments, une prédominance de la positivité des œufs (32%) et du lait de vache (13%), suivi des céréales (9%), des fruits de la famille Rosaceae (8%), des légumineuses (7%), des poissons (6%) et des noix (6%), Comme indiqué dans la figure 1.
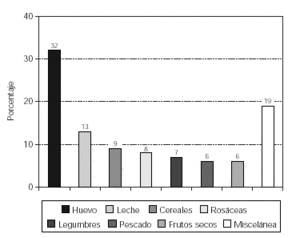
Figure 1 .- Sensibilisation à la nourriture chez les patients atteints de dermatite atopique.
Cette sensibilisation des aliments avait une répercussion clinique chez 14% des enfants atteints de dermatite atopique, étant l’introduction du lait de formule que les aliments concernés plus souvent. 86% des enfants présentent une sensibilisation alimentaire positive sans aucune expression symptomatique.
42% des patients ont été sensibilisés à des pneumergènes, principalement des acariens de poussière (90%). D’autres sensibilisations à Inhalanta étaient: herbes (5%), parietaria judaïque (2%), épithélium de chien et de chat (1%), champignon (0,2%) …
Sérum IgE
Le nombre moyen d’IgE total de tous les patients était de 180,32 ± 311,93 u / ml. Les enfants sensibilisés à DPT ont présenté une valeur moyenne de l’IgE totale significativement plus élevé que les enfants non and non censés (346,86 ± 430,93 VS 78,24 ± 432.93 U / ml, P
Association Une maladie respiratoire
dans la complète Groupe de patients, nous avons constaté que 52% des enfants avaient exclusivement une dermatite atopique, de 27%, c’était associé à l’asthme, de 13% à la rhinoconjuntivite et de 8% un urticaire-angioedema.
du 52 Les patients qui ont initié leur maladie allergique exclusivement sous forme de dermatite atopique 35% ont développé un type de pathologie respiratoire (asthme et / ou rhinoconjuntite), tandis que 20% ont évolué vers d’autres types de maladies allergiques (urticaire-angioedema, syndrome allergie orale) bien dans isolement, ou associé à une pathologie respiratoire. Le temps moyen écoulé entre l’apparition de la dermatite atopique et le début de l’asthme était de 2,55 ans et de 7,50 pour la rhinoconjuntite.
La sensibilisation Un DPT, était associé au développement de la pathologie respiratoire (p = 0,001). En revanche, l’allergie aux œufs était inversement associée à l’apparition de symptômes respiratoires (p = 0,025). De même, il a été constaté que les patients présentant des symptômes respiratoires ont présenté un sérum total plus élevé IGE que les enfants sans symptômes d’asthme ou rhinoconjuntitis (tableau II).
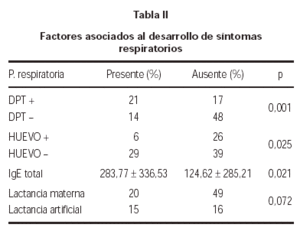
L’apparition des symptômes respiratoires était moins fréquente chez les enfants qui avaient reçu l’allaitement, bien qu’il n’ait pas atteinte de statistiques de signification ( p = 0,072) (tableau II).
Discussion
La dermatite atopique est une maladie cutanée chronique que dans la plupart des cas au cours de la première année de vie5.6. En général, il existe une production anormale d’immunoglobuline E (IgE) contre différents allergènes communs dans notre environnement7. Bien que cette augmentation des niveaux IGE soit observée dans la plupart des dermatites atopiques, il est beaucoup plus élevé dans le groupe d’enfants qui finiront par être asthmatiques. Cette déclaration, convient avec nos résultats, les patients qui ont élaboré des maladies respiratoires ont présenté des valeurs IgE supérieures à celles des enfants dont ils n’ont pas évolué à la pathologie respiratoire. L’hypothèse de notre étude était que les enfants ayant associés à des niveaux élevés d’IgE et de sensibilisation précoce à différents allergènes, ont besoin d’un suivi étroit au moins, de l’adolescence, car ils ont un risque plus élevé de développer des maladies respiratoires. Une valeur IGE n’est pas établie qui discrimine la maladie atopique88, mais une figure IGE élevée peut être utile pour reconnaître de nouveaux cas possibles de pathologie respiratoire.
La dermatite atopique classique a été divisée en trois groupes. Dermatite atopique précoce, qui annulant les enfants qui présentent des tests de peau positifs à 2 ans. La dermatite atopique retardée, caractérisée par des preuves négatives à 2 ans mais qui sont positives à 11 heures.Le troisième groupe correspond à la dermatite atopique non allergique, dans laquelle les patients présentent des preuves négatives aux deux et 11 ans. Cela permet de parler de dermatite atopique extrinsèque, qui englobe les deux premiers groupes et la dermatite atopique intrinsèque, comme synonyme du troisième groupe. Le cours que les deux types d’entités suivront seront complètement différents. Selon une étude réalisée par de nouveaux et collaborateurs9, aucun des patients atteints de dermatite atopique intrinsèque n’a mis au point d’asthme à 11 ans, après un suivi de 9 ans, comparativement à 25% et 59% des enfants ayant une dermatite retardée et antirotopique. Ces résultats sont similaires à ceux trouvés de notre série de patients (22,58% de l’intrinsèque 55,26% de l’extrinsa), ce qui nous conduirait à affirmer que la dermatite atopique intrinsèque pourrait être un état cutané transitoire puisqu’il est généralement résolu à l’adolescence. et n’est généralement pas associé à la pathologie respiratoire.
Récemment, l’EAAC0 a proposé le terme syndrome de l’eczéma / dermatite atopique (AED) pour faire référence à ce que la DA n’est pas une entité isolée, mais qu’elle est généralement associée à plusieurs maladies avec des caractéristiques cliniques communes. Les AED Allergiques incluraient le sous-groupe de cas de GA associés à l’IGE (sélectionné selon les critères de Hanifin et Rajka). Un autre sous-groupe serait associé à des cellules T (enfants atteints d’épicutanus tests positifs aux inhalants ou à la nourriture, avec la présence de cellules T dans le sang périphérique ou dans les biopsies de la peau, mais non associés à l’IGE). Enfin, le terme AED non allergique a remplacé la variante intrinsèque décrite ci-dessus.
de 50 à 80% des patients atteints de dermatite atopique finit par développer l’asthme et / ou la rhinoconjunctivitite allant11. Dans notre étude, il correspond à 55,26%. Dans une étude prospective, Diepgen et Fartasch12 ont objecté que 33% des patients atteints de dermatite atopique développaient l’asthme allergique et 16% de rhinite allergique au cours de leurs cinq premières années de vie. En ce qui concerne les conclusions figurant dans la piqûre des tests de nourriture constaté que l’œuf était la nourriture principalement positivisée (21%), suivie de la cacahuète (15%). Cette prévalence élevée de la conscience de l’arachide est similaire à celle trouvée dans d’autres études telles que Eigenman13, mais diffère d’où nous avons objectivé dans nos séries pour enfants, car les noix occupent la sixième position dans l’ordre de fréquence. Cela peut être dû aux habitudes alimentaires de notre région. Dans le régime méditerranéen, la consommation de noix est assez fréquente, mais la cacahuète en béton n’est pas la plus consommée, contrairement à ce qui se passe dans d’autres populations telles que l’Américain.
Dans notre étude L’apparition de l’asthme de la Le moment de la présentation de la dermatite atopique était assez tôt, à 2,55 ans, contrairement à ce qui se passe dans une autre série comme celle présentée par Wüthhich14. Celui-ci a suivi 121 patients atteints de la dermatite atopique au cours de leur enfance âgée de 23,5 ans et a noté qu’à 15 et 23 ans, environ 55 et 60% avaient respectivement des maladies respiratoires simultanées. L’âge de la démonstration était de 6,3 ans pour l’asthme, 8.1 pour la rhinite pérenne et 9,7 pour la rhinite saisonnière.
La sensibilisation atopique est un facteur prédisposant très important pour le développement de l’asthme. Environ les deux tiers des sujets asthmatiques sont sensibilisés au moins à un pneumalegène. Cependant, même si plus de 40% des enfants d’âge scolaire sont sensibilisés à des inhalants, seuls 25 à 30% de ceux-ci finiront par développer ASMA15,22. La sensibilisation aux allergènes alimentaires, en particulier le lait d’œuf et de vache, est observée comme une première étape au cours de l’atopique marre16, avec des anticorps spécifiques de l’IGE détectés par plus de 10% des enfants de 1 an17. Cette sensibilisation des œufs à l’âge de 1 an a été associée à une sensibilisation ultérieure aux inhalants18,19 et au développement de l’asthme à l’école axé19,20,21.
Selon l’étude de l’ILI. Collaborateurs22 Quand Le type de sensibilisation associé au développement de l’asthme est analysé, il est nécessaire de séparer les enfants par groupes d’âge, avant 2 ans et après 7. Il a été observé qu’à 7 ans, la sensibilisation des aliments sans sensibilisation aux inhalants n’implique pas d’augmentation. Risque d’asthme à l’âge scolaire. Un enfant n’a qu’un risque accru de développer l’asthme s’il est sensibilisé aux pneumergènes, avec ou sans sensibilisation alimentaire. Ces observations pourraient indiquer, selon plusieurs études réalisées sur les élèves de l’école l’importance d’une réaction immunitaire locale au niveau de la muqueuse aérienne23-25.En revanche, la sensibilisation alimentaire avant deux ans, avec ou sans conscience de la sensibilisation aux inhalants, était un facteur prédictif pour le développement ultérieur de l’asthme à l’âge scolaire. En revanche, la sensibilisation aux pneumergènes présents avant les deux années sans sensibilisation alimentaire, le risque d’asthme augmentait. Des études prospectives qui ont été lancées à l’âge de 1 an ou plus tôt ont observé que la sensibilisation des aliments qui se déroule très bientôt dans la vie est associée à une prédominance plus élevée de l’asthme à l’école de 19 ans. Ces résultats indiquent que la sensibilisation atopique peut être une étape intermédiaire dans le développement de l’asthme et non un facteur de risque causal entraînant nécessairement l’asthme. Selon cette hypothèse, le groupe Illi22 postule que l’atopie elle-même ne déclenche pas l’asthme à moins qu’ils ne rejoignent que les effets de l’influence de la famille avec le substrat allergique. Pour cette raison, la raison pour laquelle les stratégies d’expulsion des allergènes échoueront dans la prévention de l’asthme des enfants, car ils jouent un document très important, à la fois de la base génétique et des influences environnementales dans l’utérus maternelle.
in Les enfants de risque qui ont déjà commencé à développer les premiers symptômes de l’atopie, nous devrions envisager l’application des mesures de prévention26. Sensibilisation contre la protéine de lait de vache, par exemple, nous savons qu’il s’agit d’un facteur prédictif de la sensibilisation allergique ultérieure18, comme c’est le cas avec l’oeuf16. Cependant, dans le cas où nous avons des patients atteints de sensibilisation alimentaire sans expression clinique, il n’est pas clair si l’évitement de la nourriture impliquait condition ou non l’apparition d’autres allergies. Plus d’études seraient nécessaires pour spécifier le rôle des mesures d’avocat alimentaire. De la même manière, nous avons constaté que la conscience de la compagnie de transport de la compagnie de transport aérienne est plus répandue dans les écoliers qui ont subi une dermatite atopique au cours de leurs deux premières années de la vie27. Cela suggère que la dermatite atopique précoce associée à une histoire familiale d’atopie positive, devrait initier des mesures préventives contre la sensibilisation à différents aérolesserren28. Ces dernières années, des mesures de contrôle ont été introduites contre les acariens dans le traitement de la dermatite atopique. Il est supposé que l’eczéma atopique commence, la perméabilité de la barrière cutanée et des antigènes des acariens peuvent pénétrer dans l’épiderme et déclencher une réponse immunitaire dans la peau des patients atteints29, bien qu’il y ait des auteurs tels que TUPKER30, ils considèrent les inhalateurs comme le plus Vitre de sensibilisation probable contre les acariens. En outre, nous trouvons des études qui ont été démontrées que les patients atteints de dermatite atopique préconisent des niveaux élevés d’IgE contre les acariens de la poussière et une telle présence est associée à une augmentation de la prévalence de l’asthme bronchique31,32. Il n’y a que des preuves limitées que l’élimination des acariens de la poussière réduit la gravité des symptômes cutanés. Ainsi, il existe des groupes de travail qui postulent un avantage après l’application des mesures environnementales contre la croustillon 31-34. Cependant, nous trouvons également des études qui, malgré l’utilisation d’acaricides, d’aspirateurs ou de couvertures de matelas, n’ublisent aucune amélioration du marqueur des patients étudiés35,36. Enfin, compte tenu de la dermatite atopique comme une précusion du développement de l’asthme, deux études ont été réalisées dans lesquelles l’utilisation d’antihistaminiques est évaluée pour réduire l’évolution de la maladie atopique. Le premier d’entre eux a été réalisé par Likura et Collaborators37, dans lequel l’utilisation de Ketotifene par rapport au placebo a été comparée chez les enfants touchés par l’eczéma atopique et une réduction de l’évolution post-asthme a été observée, mais uniquement chez ces enfants qui avaient des niveaux très élevés d’IgE et pas chez ceux qui avaient des niveaux normaux d’anticorps. La deuxième étude était ETAC38 (traitement précoce de l’enfant atopique), qui comparé la cétirizine avec le placebo. Ce travail a révélé que la cétirizine retarde et empêche même le développement de l’asthme dans un sous-groupe d’enfants atteints de dermatite atopique sensibilisée au pollen ou aux acariens de la poussière. Ainsi, des groupes de patients qui semblent répondre aux mesures préventives sont ceux dans lesquels ces trois locaux sont satisfaits: des antécédents familiaux d’atopie positive, des antécédents personnels de dermatite atopique et de niveaux élevés d’IgE (total ou acariens spécifiques à la poussière ou à la poussière) 39
En conclusion, notre étude montre que les enfants atteints d’une dermatite d’émergence atopique au cours de la première année de vie, associés à l’existence de niveaux élevés d’IgE et de la présence de sensibilisation précoce à la nourriture ou aux inhalateurs, quel que soit le type. d’allaitement, ils ont plus de risques de développer une pathologie respiratoire allergique que les enfants atteints de dermatite atopique sans l’association de tous ces facteurs.