EtiopatogeniaArriba
Els factors que condueixen a la transformació neoplàsica dels melanòcits no es coneixen del tot. La radiació ultraviolada (UV) té un paper important en aquest procés, atès que exerceix una acció mutàgena directa en l’ADN i, a més, estimula les cèl·lules de la pell a produir factors de creixement, debilita els mecanismes de defensa de la pell i, juntament amb altres factors oxidatius com els radicals lliures, afavoreix la creació de la melanina rovellada, la qual provoca danys a l’ADN i inhibeix l’apoptosi. L’efecte nociu de la radiació UV és afavorit per certes característiques fenotípiques naturals i per estats d’immunodeficiència. La transformació neoplàsica pot tenir origen genètic (p. Ex. Mutacions dels gens CDKN2A i CDK4, diagnosticades en una part dels melanomes tant esporàdics com familiars).
Factors de risc
1) antecedents familiars: un risc des de 3 vegades (1 familiar de primer grau malalt) fins a 70 vegades més gran (≥3 familiars); es distingeix la síndrome de melanoma i lunars múltiples atípics familiars (familial Atypical mola and melanoma syndrome: FAM-M) en què el risc arriba gairebé a el 100%
2) antecedents de:
a) melanoma (risc 8 vegades més gran)
b) una altra neoplàsia maligna de pell (risc 3 vegades més gran)
3) nevus melanocítics: nombrosos (> 50, amb > 100 nevus el risc és 11 vegades més gran), que canvien d’aspecte, nevus atípics (risc 11 vegades més gran)
4) xeroderma pigmentosum
5) pell blanca, cabell clar o vermell, ulls blaus, presència de pigues (un risc 2-3 vegades més gran)
6) exposició periòdica intensa a la radiació UV (sol, solàrium)
7) tendència a cremades solars
8) cremades solars greus en la infància o joventut (risc 2-3 vegades més gran després de ≥5 episodis de cremades)
9) immunosupressió (p. ex. en trasplantats d’òrgan, risc 3 vegades més gran).
Un ~ 60% dels melanomes es desenvolupa en una pell sense canvis. Entre les lesions a partir de les quals es pot desenvolupar un melanoma s’enumeren:
1) nevus melanocítics: es formen a causa d’alteracions prenatals de el desenvolupament cutani que es manifesten en diferents períodes de la vida
a) nevus displásico (atípic)
b) nevus melanocític congènit
c) nevus de la unió (juntural)
d) nevus blau
2) taques pigmentàries (molt rares vegades).
Quadre clínicoArriba
Formes clíniques de l’melanoma de pell:
1) forma superficial (superficial spreading melanoma: SSM, el 30-40% dels casos) → fig. 8-1
2) forma nodular (nodular melanoma: NM, el 50-60%) → fig. 8-2
3) melanoma lentigen maligne (lentigen malignant melanoma: LMM, el 5-10%) → fig. 8-3
4) melanoma lentiginoso acral (acral lentiginous melanoma: ALM, el 5%)
5) melanoma subunguial (subungual melanoma: SM; el 5%).
Símptomes i signes
En la forma primerenca de l’melanoma de pell, les lesions són planes, asimètriques, de vores irregulars i dentats amb la pell sana, multicolors. En la forma avançada solen elevar-se sobre el nivell de la pell, en alguns casos estan ulcerades amb exsudació serohemática a la superfície (factors pronòstics desfavorables). A vegades el primer símptoma de l’melanoma és l’aparició d’adenopaties en cadenes limfàtiques que drenen l’àrea en la qual s’ha desenvolupat la neoplàsia (p. Ex. En cas de el melanoma de recte o melanoma subunguial).
història naturalArriba
el melanoma s’infiltra capes de la pell cada vegada més profundes i produeix metàstasi en la pell veïna o poc allunyada de l’tumor primari (focus satèl·lit i metàstasi in-transit), metàstasis en els ganglis limfàtics i també metàstasi a distància per via limfàtica o sanguínia. Els melanomes que es desenvolupen en les extremitats presenten millor pronòstic que els de el tronc. En cas de metàstasi a distància, la supervenció és < 12 mesos.
DiagnósticoArriba
El diagnòstic es basa en l’anamnesi, tenint en compte els factors de risc, i en un examen físic exhaustiu que ha d’abastar tota la pell prestant atenció als límits de l’cuir cabellut, els palmells de les mans, les plantes dels peus i la pell entre els dits.
Trets de la lesió cutània que indueixen sospita de melanoma:
1) forma asimètrica, irregular
2) distribució desigual de la color
3) vores irregulars
4) canvis de gruix i de superfície de la lesió
5) mida > 6 mm
6 ) pruïja.
És imperatiu tenir present la possibilitat d’aparició de melanoma subunguial, de les mucoses (p. ex. de la vulva, de l’recte, de la cavitat oral) i de l’úvea.
Criteris diagnòstics
Per confirmar el diagnòstic i determinar l’estadificació de la neoplàsia i el pronòstic resulta necessari un examen histològic. La lesió cutània s’extirpa completament amb un petit marge (1-3 mm) i, en cas de confirmar melanoma, en funció del seu estadi, es pren la decisió d’ampliar la resecció fins a uns marges de seguretat òptims, i se seleccionen malalts candidats per a la biòpsia de gangli sentinella (si el gruix de la infiltració de l’melanoma és ≥1 mm; actualment la biòpsia de l’gangli sentinella es realitza en cas de certs melanomes de > 0,8 mm de gruix).
Valoració de l’extensió
en l’actualitat, es recomana servir-se de la classificació d’American Joint Committee on Cancer (AJCC) basada en el sistema TNM (→ taula 8-1). Per tal de valorar l’extensió local, que és d’importància fonamental per al pronòstic, s’utilitza l’índex de Breslow que, simplificant, consisteix a mesurar el gruix de la infiltració de l’melanoma en escala mètrica. A més, amb un examen microscòpic s’avalua la presència d’ulceració i l’activitat mitòtica de l’melanoma (són factors pronòstics importants).
TratamientoArriba
Tractament quirúrgic
El tractament quirúrgic és el mètode d’elecció. És obligatori ressecar la lesió amb un marge l’extensió depèn de l’estadi de la malaltia, i realitzar biòpsia de gangli sentinella (és a dir, el primer gangli limfàtic en la via de l’drenatge de la limfa). En cas de resultat positiu de la biòpsia de l’gangli sentinella, s’ha de fer una limfadenectomia que abasti el corresponent drenatge limfàtic (segons estudis recents, en alguns casos estrictament seleccionats és possible no realitzar la limfadenectomia complementària, tot i el resultat positiu de la biòpsia de l’gangli sentinella). En malalts amb metàstasis en ganglis limfàtics detectables clínicament i -de preferencia- confirmades citològicament, es realitza una resecció completa de l’corresponent grup de ganglis limfàtics regionals. El marge quirúrgic de pell sana recomanat per als anomenats melanomes fins (gruix de la infiltració ≤2 mm) és d’1 cm, mentre que per a les infiltracions més profundes és de 2 cm. Un tractament quirúrgic radical adequat, en cas de melanoma avançat local i locorregionalmente, resulta suficient i requereix únicament observació clínica.
Tractament de l’melanoma localment avançat i disseminat
1. Quimioteràpia amb perfusió de membre aïllat amb hipertèrmia. Consisteix en l’administració intraarterial d’altes dosis d’un fàrmac citostàtic (normalment melfalan) a un membre aïllat de la circulació sistèmica. Aquest mètode té aplicació en cas de recidiva de l’melanoma localment avançada i localitzada en un membre després d’una resecció radical (sense metàstasi a distància), o en cas d’aparició de nombroses metàstasi in-transit (localitzades entre el tumor primari i l’estació de ganglis limfàtics més propera; s’originen en les cèl·lules neoplàsiques que van quedar atrapades en els vasos limfàtics). També es pot optar per la resecció si el nombre de metàstasis no és massa alt.
2. Quimioteràpia amb un fàrmac citotòxic (p. Ex. Dacarbazina). Porta a la remissió a < 20% dels malalts (incloses les poques respostes completes). Actualment, a l’introduir immunoteràpia i fàrmacs moleculars, el paper de la quimioteràpia resulta molt limitat.
3. Immunoteràpia i teràpia molecular dirigida. Constitueixen opcions molt més eficaços. S’ha demostrat un efecte beneficiós a l’estadi IV amb diverses opcions.
1) Immunoteràpia amb ipilimumab. És un anticòs monoclonal humà que bloqueja l’antigen CTLA-4 i, a conseqüència, augmenta l’activitat de el sistema immune, el que es reflecteix en el fet que els limfòcits T ataquen cèl·lules neoplàsiques.
2) Immunoteràpia amb nivolumab i pembrolizumab. Són anticossos monoclonals que bloquegen el receptor de mort programada tipus 1 o el lligant de dit receptor.
3) Inhibidors selectius de les vies de senyalització BRAF i MEK (vemurafenib, dabrafenib, trametinib, cobimetinib). Es poden administrar únicament en cas de confirmar la mutació BRAF V600.
Darrerament han aparegut noves dades que indiquen eficàcia de molts dels fàrmacs enumerats més amunt en malalts amb melanoma en estadi III, sotmesos a limfadenectomia radical.
4. Extirpació de les metàstasis a distància. Es considera en situacions especials quan les metàstasis són poc nombroses (particularment si afecten un òrgan), quan van aparèixer transcorreguts 12 mesos després de l’tractament primari, o quan, basant-se en les proves d’imatge, es pot esperar una resecció completa i el temps de supervivència esperat supera 3 mesos.
5.La radioteràpia estereotàctica de les metàstasis cerebrals és un mètode útil de tractament. També en casos oligometastásicos a pulmó.
6. Els resultats actuals de les investigacions sobre les vacunes en el tractament de l’melanoma disseminat són decebedors.
observaciónArriba
Durant els primers 2 anys, les proves de control han de realitzar-se cada 2-3 mesos . Si els ganglis limfàtics regionals no s’han ressecat, les proves s’han de fer un cop a l’mes. Transcorreguts 2 anys, les proves es realitzen cada 3-6 mesos; i transcorreguts 5 anys, cada 6-12 mesos. La freqüència individual de les proves de control depèn, sobretot, de la profunditat d’infiltració de l’melanoma, és a dir, de el risc de recaiguda de la malaltia. Pel que fa a les proves d’imatge, les indicacions no són absolutes, però sol recomanar realitzar cada 6 mesos una radiografia de tòrax i una ecografia abdominal. Si els ganglis limfàtics regionals no s’han ressecat, l’ecografia de la regió afectada s’ha de realitzar cada 3 mesos durant ≥2 anys després de la cirurgia.
Situacions especialesArriba
Melanoma de l’globus ocular
el melanoma és la neoplàsia primària maligna de l’globus ocular més freqüent en adults, particularment les metàstasis en l’úvea, i constitueix ~ 10% de tots els casos de melanoma. El melanoma pot aparèixer a la pell de les parpelles, a la conjuntiva o en el segment anterior (l’iris → fig. 8-4) o posterior de l’úvea (el cos ciliar, la coroide → fig. 8-5). En certes situacions clíniques, és possible la teràpia protònica. També braquiteràpia en plaques d’estronci o iridi.
Melanoma de les mucoses
El melanoma de les mucoses amb més freqüència apareix en la cavitat oral, vies respiratòries superiors i esòfag (el 50% ), vulva (el 20%) ia la zona anogenital (el 20%). El pronòstic és dolent. El tractament consisteix en la resecció completa. Es recorre amb més freqüència que els casos de melanoma de localització cutani a la radioteràpia o quimioteràpia complementàries. En casos especials, a causa d’un accés quirúrgic difícil, es considera aplicar només radioteràpia.
PronósticoArriba
El risc de recaiguda local de l’melanoma de pell és de l’3-15% en funció de la localització de l’focus primari, gruix de la infiltració i presència d’ulceració. El percentatge de supervivència als 5 anys depèn de l’estadi clínic i és en el grau I de l’el 97%, al II de l’74%, en el III de l’41%, i en el IV < 10%.
PrevenciónArriba
1) Identificar a persones amb factors de risc.
2) Evitar exposició solar excessiva, particularment curts episodis d’exposició solar intensa que provoca cremades de pell.
3) Identificar lesions sospitades d’evolucionar cap al melanoma (regla ABCDE):
a) asimètriques (a)
b) de vores irregulars i dentats (b)
c) de color no uniforme o que canvia amb el temps (c)
d) de > 6 mm de diàmetre i que van creixent (d)
e) de superfície elevada (i).
Les lesions sospitoses requereixen un diagnòstic i una eventual biòpsia excisional.
TAULES I FigurasArriba
|
Estadificació |
TNM |
|
Tis N0 M0 |
|
|
IA |
T1a N0 M0 |
|
IB |
T1b N0 M0 T2a N0 M0 |
|
IIA |
T2b N0 M0 T3a N0 M0 |
|
IIB |
T3b N0 M0 T4a N0 M0 |
|
IIC |
T4b N0 M0 |
|
III |
T1-4 N1-3 M0 |
|
IV |
Tots els T, tots els N, M1 |
|
Tret T: Tis: melanoma in situ T1: profunditat de la infiltració ≤1mm (T1a: < 0,8 mm sense ulceració; T1b: < 0,8 mm amb ulceració o 0,8-1,0 mm independentment de la presència de ulceració) T2: 1,01-2,0 mm (T2a: sense ulceració, T2b: amb ulceració) T3: 2,01-4 mm (T3a: sense ulceració , T3b: amb ulceració) T4: > 4 mm (T2a: sense ulceració, T2b: amb ulceració). Tret N: N0: no es detecten metàstasis en ganglis limfàtics N1: metàstasis en 1 gangli limfàtic detectada microscòpicament (N1A), clínicament (N1b) o presència d’una metàstasi in-transit, d’un tumor satèl·lit o microsatèl·lit sense afectació ganglionar (N1c) N2: metàstasi en 2-3 ganglis limfàtics detectades microscòpicament (N2a), clínicament (N2b) o presència de una metàstasi in-transit, d’un tumor satèl·lit o microsatèl·lit amb afectació d’1 gangli (N2c) N3: metàstasi en ≥4 ganglis limfàtics detectades microscòpicament (N3a), clínicament / paquet de ganglis (N3b) o metàstasi in-transit o tumors satèl·lit amb afectació de 2-3 ganglis / paquet (N3c) Tret M: M0: no es detecten metàstasis a distància M1: es detecten metàstasis a distància (M1a: a la pell o teixits tous; M1b: en els pulmons); M1C: en altres òrgans fora de el sistema nerviós central); M1D: en el sistema nerviós central). |
|

Fig. 8-1. Melanoma superficial

Fig. 8-2. Melanoma (forma nodular): focus principal amb ulceració. Una mica més amunt es pot veure un nòdul pertanyent a lesions cutànies. A la part inferior de l’aixella és visible una metàstasi en un gangli limfàtic que eleva la pell, mentre que entre el focus primari i la cavitat axil·lar, en el teixit subcutani, s’observen metàstasi in transit
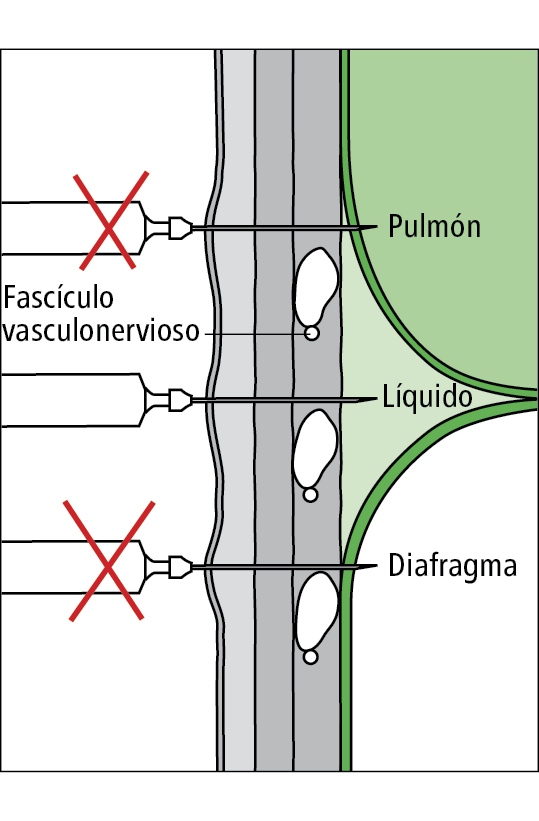
Fig. 8-3. Esquema d’una correcta punció de la cavitat pleural

Fig. 8-4. Melanoma de Sant Martí: abans (A) i després de la resecció (B)

Fig. 8-5. Melanoma de coroides: abans de la braquiteràpia associada a termoteràpia transpupil·lar (A) i després de l’tractament (B)